Las úlceras venosas suponen el 80% de las úlceras en la extremidad inferior, con una prevalencia que se incrementa con la edad y que es del 1,69% en la población de edad avanzada1. Suponen un gran consumo de recursos, humanos y materiales, y un gran coste económico, de en torno a un 2-3% del total del gasto sanitario en los países desarrollados2,3 (se estima de hasta 14.9 billones de dólares anuales en los EEUU4). Son úlceras de carácter crónico y recurrente, con una duración media de unos 12-13 meses y con hasta un 60-70% de recurrencia5,6. Conllevan una sustancial morbilidad y afectan negativamente a la calidad de vida de los pacientes2.

Dra. Marina López San Martín
Fuente: Dra. López San Martín
La enfermedad venosa crónica (EVC) es una patología que está influenciada por múltiples factores como los genéticos, el sexo femenino, los embarazos o la edad, y su manejo puede ser complejo, ya que frecuentemente los pacientes asocian factores que dificultan la cicatrización además de la propia insuficiencia venosa crónica, tales como la diabetes mellitus o la enfermedad arterial periférica. Un caso particular de EVC grave es el síndrome postrombótico, que muestra unas tasas de desarrollo de úlceras venosas superior a la EVC derivada de la insuficiencia de los ejes safenos. Se estima que hasta un 26% de las úlceras de la extremidad inferior son de etiología mixta7 (hasta la mitad de las extremidades con signos de EVC presentan algún grado de lesión arterial subyacente). Por ello, estos factores han de tenerse en cuenta para un manejo y tratamiento adecuados.
La literatura y las GPC (guías de práctica clínica) son claras en cuanto al diagnóstico, tratamiento y derivación de las úlceras de la extremidad inferior. Sin embargo, es habitual encontrar numerosos problemas y disfunciones en el diagnóstico, derivación y manejo global de las personas con úlceras en las extremidades inferiores, tanto desde Atención Primaria como en Especializada, a pesar de la robustez de la evidencia en el modo en que debe procederse.
En muchas ocasiones, se observa que el tiempo de curación de las úlceras se prolonga durante meses, siendo diversas las causas: un diagnóstico erróneo, una derivación no diligente a Atención Especializada, un tratamiento sub-óptimo o tardío por parte de Primaria y/o Especializada o una ausencia de homogeneización en el tratamiento definitivo de las mismas. Todos estos factores se traducen en una prolongación en el tiempo de cicatrización de la úlcera, que afecta a la calidad de vida y aumenta de forma importante los costes.
Esta brecha entre la evidencia y la práctica clínica habitual condujo al diseño por parte del Capítulo Español de Flebología y Linfología (CEFyL) de la Sociedad Española de Angiología y Cirugía Vascular (SEACV) de una herramienta, en forma de algoritmo, dirigida por una parte a Atención Primaria, enfermería y facultativos, y por otra a la Atención Especializada, para conseguir un diagnóstico rápido, una derivación ágil y un tratamiento optimizado con el fin de acortar el tiempo de curación de las úlceras.
El CEFyL, en colaboración con los laboratorios Urgo Medical, creó un comité de expertos Especialistas en Angiología y Cirugía Vascular de España y Portugal para la elaboración de un algoritmo de diagnóstico, tratamiento y derivación ágil de las úlceras en la extremidad inferior.
La búsqueda de un algoritmo sencillo para todos los sectores implicados en el manejo de estos pacientes llevó al diseño del mismo sobre una regla nemotécnica del abecedario, que busca simplificar y ayudar a memorizar los pasos clave o facetas más relevantes en el diagnóstico y tratamiento de dichas lesiones.
Se engloban aspectos prácticos desde la valoración en Atención Primaria a la Atención Especializada por el Cirujano Vascular. Con las letras del abecedario de la “A” a la “F”, resumimos los pasos necesarios para el diagnóstico, examen clínico de la extremidad inferior y de la úlcera, mejor tratamiento médico, terapia compresiva, tratamiento preventivo de recurrencia, y estrategia quirúrgica y farmacológica. Asociado a cada paso existen unas notas aclaratorias que se deben tener presentes, con la bibliografía seleccionada que ha dado origen a las recomendaciones.

Fuente: Archivo
Ninguna circunstancia clínica sobre las úlceras venosas ha quedado fuera del protocolo propuesto. Cabe resaltar que las úlceras arteriales y las de pie diabético quedan excluidas de este algoritmo diagnóstico-terapéutico.
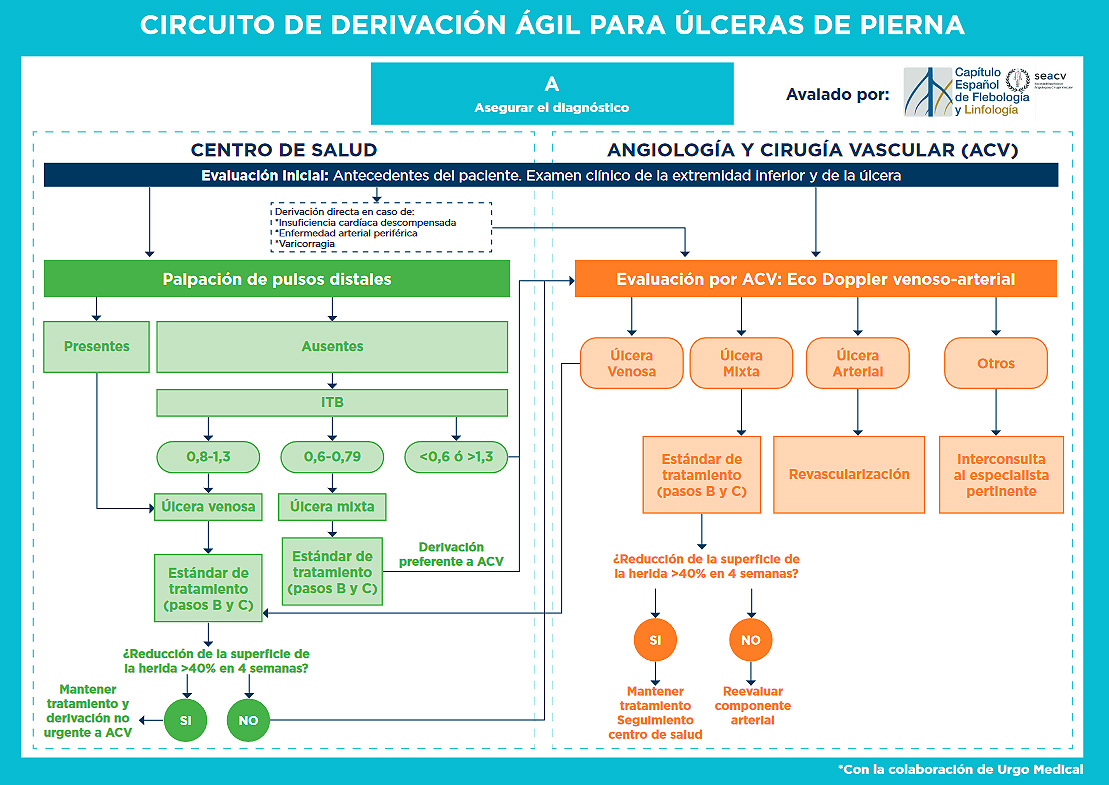
A corresponde a Asegurar el diagnóstico. Dentro de ella, existen dos apartados: el cribado ambulatorio realizado en Atención Primaria y la atención en Angiología y Cirugía Vascular. Desde el centro de salud, en primer lugar, es imprescindible realizar una exploración arterial que incluya palpación de los pulsos distales (pedio y tibial posterior), en las extremidades. Si el paciente presenta pulsos distales claros (la existencia de uno de ellos es suficiente) y el aspecto y localización de la lesión es compatible con una úlcera venosa, no se requiere diagnóstico instrumental.
Ante pulsos distales dudosos, o si no los presenta, se debe proceder a la realización de un Índice Tobillo-Brazo (ITB).
Un ITB >0,8 refleja una suficiente vascularización arterial para el cierre de la úlcera venosa, por lo que se continuará con el protocolo. Si el paciente tiene un ITB entre 0,6 y 0,79, etiquetaríamos las lesiones como úlceras mixtas y se debe realizar una derivación preferente a Cirugía Vascular para evaluación precoz.
Si el ITB es menor de 0,6 la úlcera presenta un componente arterial prioritario; y si es mayor de 1.3, existe un componente de calcificación arterial que causa que el vaso no sea colapsable, por lo que el ITB puede no ser útil, ofreciendo resultados falsamente elevados. Ambos grupos requieren una Atención Especializada precoz.
Independientemente de la evolución de la úlcera, en cuanto el paciente ha sido diagnosticado de úlcera venosa, se recomienda la derivación al Especialista en Angiología y Cirugía Vascular siguiendo las canalizaciones habituales (letra E del protocolo).
Lo habitual es que la reducción de la superficie de la úlcera sea de aproximadamente el 40% en 4 semanas. Si el ritmo de epitelización o granulación fuera menor del esperado por el profesional responsable de la cura, se debe reclamar una derivación preferente. Se han incluido criterios de derivación directa a Cirugía Vascular de sujetos con insuficiencia cardíaca descompensada, enfermedad arterial periférica, o que presenten varicorragia, ya que estos grupos pueden beneficiarse de una atención preferente por parte del especialista.
La evaluación inicial por parte de Cirugía Vascular, además de la exploración arterial, debe incluir un completo estudio venoso para confirmar el diagnóstico y evaluar anatómicamente la patología venosa con un Eco-Doppler. En todos los casos se realizará una evaluación quirúrgica o de escleroterapia según los resultados del Eco-Doppler venoso y la situación clínica del paciente. Tanto las úlceras venosas como las mixtas procederán a los siguientes pasos B y C del protocolo, tanto si han sido diagnosticadas en un centro de salud como si se ha llegado al diagnóstico en Atención Especializada. Las úlceras arteriales es previsible que precisen revascularización para lograr su cicatrización, y aquellas de causas diferentes a las mencionadas tales como vasculitis, precisarán también evaluación por el especialista pertinente (Dermatología, Medicina Interna, Hematología…).
Extraído de la web del CEFyL
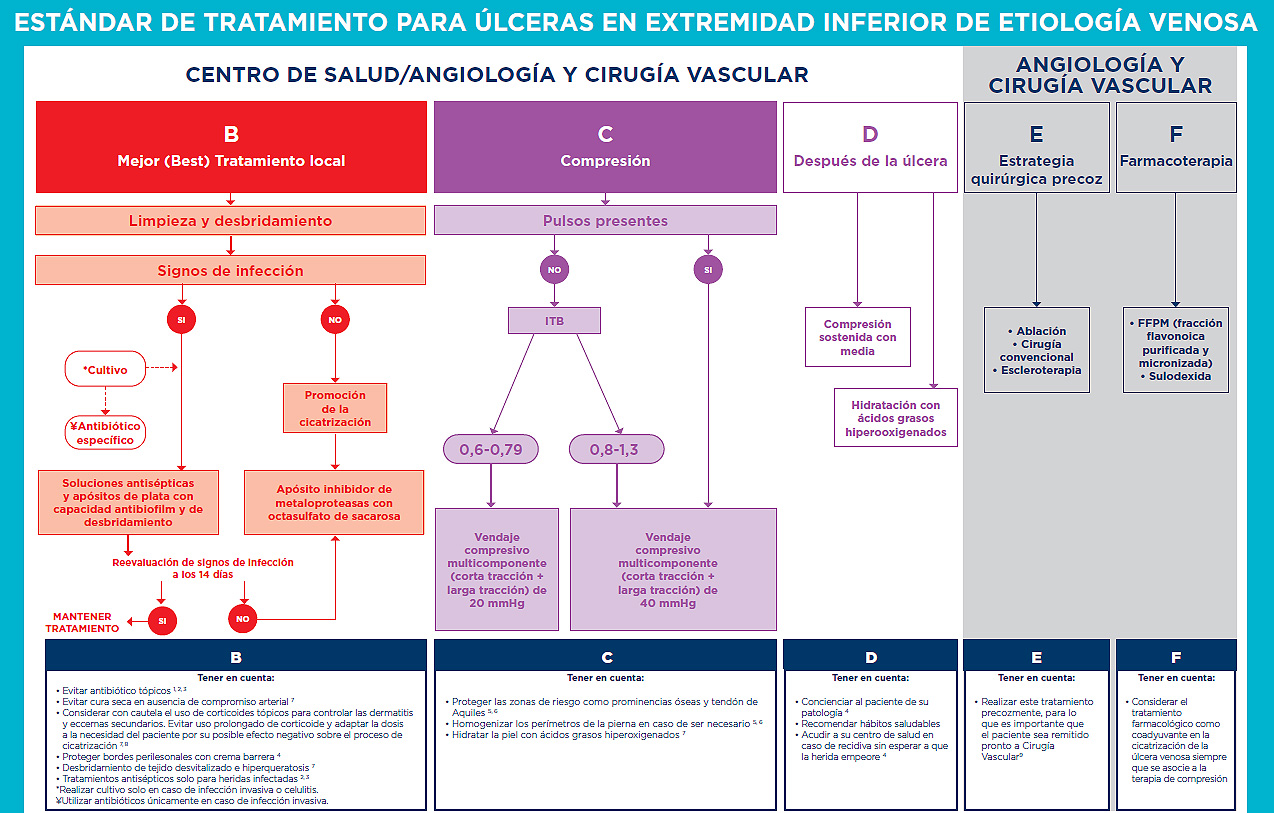
B. Hace referencia al mejor (Best) tratamiento local. En toda úlcera de extremidad inferior se debe realizar una limpieza local y desbridamiento del tejido desvitalizado y de la hiperqueratosis desde la primera visita8. Si existen signos de infección se aplicarán soluciones antisépticas y apósitos de plata con capacidad antibiofilm y de desbridamiento9,10. Sólo se realizarán cultivos de la herida en caso de infección invasiva o celulitis, para lo cual se indicarán antibióticos específicos según el resultado del mismo. Se evitarán los antibióticos tópicos9-11. Es recomendable realizar una reevaluación de los signos de infección a los 14 días.
Ante una úlcera sin signos de infección, la elección del apósito debe ser en función de la evidencia disponible en cada momento. La inflamación crónica, debida a la hipertensión venosa, conduce a una desestructuración de la dermis, colágeno y elastina, y destrucción de la matriz extracelular por una alteración en el equilibrio entre las metaloproteasas (MMP) y los factores tisulares inhibidores de la MMP (TIMP)12. Las GPC recomiendan la utilización de apósitos que proporcionen una matriz para el tejido de granulación, ambiente húmedo y que vayan impregnados en moduladores de las metaloproteasas, como el factor nano-oligosacárido (sacarosa octasulfato).
Cabe recalcar que se debe evitar la cura seca en ausencia de compromiso arterial8. En cuanto a la piel circundante, es recomendable proteger los bordes perilesionales con crema barrera13 y hay que tener en cuenta que el uso de corticoides para disminuir la dermatitis, la hipergranulación y los eccemas secundarios a la lesión ulcerosa han de emplearse con cautela y adaptando la dosis a las necesidades del paciente, dado que su uso prolongado puede tener un efecto negativo sobre el proceso de cicatrización8,14.
C. La Compresión es el pilar del tratamiento médico de las úlceras venosas. Se emplea menos de lo que sería deseable. Las razones son múltiples: desconocimiento por parte de los clínicos de la adecuada prescripción de vendajes o medias elásticas, falta de disponibilidad de vendajes adecuados, la baja adherencia del paciente o incluso el miedo a los efectos adversos del vendaje, si bien estos son muy raros si se tienen en cuenta las contraindicaciones y los detalles técnicos.
Con un ITB entre 0.6 y 0.79, el vendaje compresivo indicado es el multicomponente de corta y larga tracción de 20 mmHg, mientras que en pacientes con un ITB entre 0.8 y 1.3, podemos indicar con seguridad el vendaje compresivo multicomponente de 40 mmHg.
En general se prefieren los vendajes multicomponentes sobre las medias elásticas en las fases iniciales de la úlcera venosa, específicamente aquellos que combinan vendajes elásticos e inelásticos, por ser más efectivos que aquellos que solo contienen un solo componente15,16. Sin embargo, las medias de baja elasticidad y doble componente también están indicadas en pequeñas úlceras venosas no complicadas si la anatomía es adecuada y existe colaboración del paciente17. A pesar de que la evidencia disponible sobre su eficacia todavía es escasa, las prendas de compresión de baja elasticidad ajustables con velcro parecen una buena opción en personas con anatomías desfavorables, o con dificultades para la colocación de medias estándar, especialmente para prevenir la recidiva18.
En los pacientes con un ITB por debajo de 0.6, no estaría indicada la compresión de manera sistemática18.
Los detalles técnicos del vendaje multicomponente son importantes para la seguridad y adherencia: proteger las zonas de riesgo tales como prominencias óseas y el tendón de Aquiles y homogeneizar los perímetros de la pierna en caso de ser necesario para evitar lesiones en los puntos de presión19,20. También es recomendable lavar y secar la piel antes de colocar el vendaje e hidratar la piel circundante con ácidos grasos hiperoxigenados21.
Al mismo tiempo que se realiza la terapia compresiva y local, debe evaluarse si existe opción terapéutica intervencionista coadyuvante, y, en caso de que ésta sea factible y esté indicada, ha de ofrecerse de forma precoz para acelerar los tiempos de cicatrización y evitar la recurrencia (ver E)18.
D. Después de que la úlcera haya cicatrizado, ha de mantenerse la terapia compresiva con media elástica con un grado de compresión adaptado a la patología subyacente del paciente, habitualmente 20 ó 40 mmHg6. Si no se ha realizado la evaluación por parte del especialista en Angiología y Cirugía Vascular cuando la úlcera estaba activa, debe remitirse una vez cerrada para estudiar la patología venosa subyacente y establecer una estrategia de prevención de recurrencia. La hidratación de la piel, que se recomienda sea con ácidos grasos hiperoxigenados, es muy importante para mantener la adecuada elasticidad y prevenir nuevas soluciones de continuidad8.
Elementos importantes a tener en cuenta son la concienciación del paciente sobre su patología13, con el fin de aumentar la adherencia al tratamiento y detectar de forma precoz las recidivas. Se deben recomendar hábitos saludables tales como una vida activa y una alimentación adecuada para conseguir o mantener el normopeso.
E. Estrategia quirúrgica a considerar en la valoración de la persona con una úlcera venosa en la extremidad inferior. Tanto si se indica ablación, cirugía convencional o escleroterapia, lo cual se individualizará según el paciente, teniendo en cuenta factores como la edad, la comorbilidad, o el estado de la piel entre otros, lo más relevante es que esta estrategia terapéutica se aplique de manera precoz18,22. Es recomendable priorizar cualquier tipo de intervencionismo en aquellos individuos que presenten úlceras. Cuanto más rápida sea la derivación del paciente a las consultas de cirugía vascular, y antes se beneficie del tratamiento, antes se logará la cicatrización de la úlcera y se evitará la recidiva. Este punto es importante y debe ser recordado por cualquier profesional que trate pacientes con úlceras venosas. Las GPC15,19 remarcan esto, y, siendo probablemente el aspecto más relevante en cuanto a la curación efectiva de la úlcera, es el que menos aplicación tiene en la práctica clínica habitual.
F. Farmacoterapia. El tratamiento farmacológico se debe entender como coadyuvante en la cicatrización de la úlcera venosa y siempre ha de asociarse a la terapia compresiva y a la valoración quirúrgica. Para la EVC CEAP 6 están indicadas la FFPM (fracción flavonoica purificada y micronizada) y la sulodexida18,23.
Extraído de la web del CEFyL
Referencias del algoritmo: 1. Williamson DA, Carter GP, Howden BP. 2017. Current and emerging topical antibacterials and antiseptics: agents, action, and resistance patterns. Clin Microbiol Rev 30:827–860. 2. International Wound Infection Institute (IWII) Wound infection in clinical practice. Wounds International 2016. 3. World Union of Wound Healing Societies (WUWHS). Principios de las mejores prácticas: La infección de las heridas en la práctica clínica. Consenso internacional. London: MEP Ltd, 2008. 4. Marinel.lo Roura J, Verdú Soriano J (Coord.). Conferencia nacional de consenso sobre las úlceras de la extremidad inferior (C.O.N.U.E.I.). Documento de consenso 2018. 2ª ed. Madrid: Ergon; 2018. 5. Beldon P. Compression therapy for venous leg ulcers: padding layer. Wounds Essentials 2012, Vol 1. 6. Protz K, Reich-Schupke S, Müller K, Augustin M, Hagenström K. [Compression bandages with and without padding : Observational controlled survey of pressure and comfort]. Hautarzt. 2018 Aug;69(8):653-661. 7. Asociación Española de Enfermería Vascular y Heridas. Guía de práctica clínica: Consenso sobre úlceras vasculares y pie diabético. Tercera edición. Madrid: AEEVH, 2017. 8. Hofman D, Moore K, Cooper R, Eagle M, Cooper S. Use of topical corticosteroids on chronic leg ulcers. J Wound Care. 2007;16(5):227-230. doi:10.12968/jowc.2007.16.5.27047. 9. MS Gohel et al. A randomized trial of early endovenous ablation in venous ulceration. N Engl J Med 2018;378:2105-14. Otras referencias de interés: 10. C Wittens et al. Management of chronic venous disease. Clinical practice guidelines of the ESVS. Eur J Vasc Endovasc Surg 2015;49:678-737; 11. C Murphy et al. Defying hard-to-heal wounds with an early antibiofilm intervention strategy: wound hygiene. J Wound Care 2020;29:Sup3.
Un algoritmo es un compendio de instrucciones diseñadas para desarrollar una tarea específica que se presenta mediante puntos decisivos que se han de realizar paso a paso. Los algoritmos de tratamiento permiten abordar un complejo proceso de decisión terapéutica en una secuencia de pasos y proporcionan directrices esenciales durante el proceso diagnóstico/terapéutico.
A lo largo de los años se han publicado numerosos protocolos y algoritmos para el diagnóstico y tratamiento de úlceras en las piernas, lo cual muestra la dificultad para el seguimiento de los mismos. En una reciente revisión se detalla una comparativa entre los más relevantes y se observan numerosas similitudes entre las diferentes propuestas.
Los puntos en común entre los diferentes algoritmos son: confirmar la etiología venosa y evaluar las úlceras en el contexto de la severidad de la insuficiencia venosa crónica; descartar el componente mixto/arterial mediante índice tobillo/brazo para decidir el grado de compresión adecuado y descartar si se precisa valoración por otro especialista; localizar anatómicamente la disfunción para realizar un tratamiento dirigido sobre la zona de reflujo u obstrucción y asegurar una compresión con vendaje multicomponente y cuidado de la herida adecuados.
El objetivo principal es reducir el tiempo de cicatrización. En otras disciplinas médicas se ha demostrado que adoptando este tipo de algoritmos y protocolos se mejora la eficiencia24. También se busca mejorar el proceso diagnóstico, aumentar las cifras de cicatrización efectiva, mejorar la calidad de vida de los pacientes, reducir las recidivas y reducir el consumo de recursos y el gasto sanitario.
La existencia en las salas de curas de los distintos centros sanitarios de un algoritmo para la consulta rápida por parte del profesional sanitario facilitaría la correcta aplicación de los diferentes tratamientos y concienciaría de la importancia de la derivación y evaluación temprana por parte de Cirugía Vascular.
El protocolo es descargable de forma libre e imprimible en la página Web del Capítulo Español de Flebología y Linfología http://www.capitulodeflebologia.org/wp-content/uploads/2020/12/Protocolo-de-derivaci%C3%B3n-y-tratamiento-ulcera-de-pierna.pdf
Bibliografía
1. Margolis DJ, Bilker W, Santanna J, Baumgarten M. Venous leg ulcer: incidence and prevalence in the elderly. J Am Acad Dermatol. 2002 Mar;46(3):381-6. doi: 10.1067/mjd.2002.121739. PMID: 11862173.
2. Anand SC, Dean C, Nettleton R, Praburaj DV. Health-related quality of life tools for venous-ulcerated patients. Br J Nurs. 2003 Jan 9-22;12(1):48-59. doi: 10.12968/bjon.2003.12.1.11000. PMID: 12574726.
3. McGuckin M, Waterman R, Brooks J, Cherry G, Porten L, Hurley S, Kerstein MD. Validation of venous leg ulcer guidelines in the United States and United Kingdom. Am J Surg. 2002 Feb;183(2):132-7. doi: 10.1016/s0002-9610(01)00856-x. PMID: 11918875.
4. Alavi A, Sibbald RG, Phillips TJ, Miller OF, Margolis DJ, Marston W, Woo K, Romanelli M, Kirsner RS. What's new: Management of venous leg ulcers: Treating venous leg ulcers. J Am Acad Dermatol. 2016 Apr;74(4):643-64; quiz 665-6. doi: 10.1016/j.jaad.2015.03.059. PMID: 26979355.
5. Edwards H, Courtney M, Finlayson K, Lindsay E, Lewis C, Shuter P, Chang A. Chronic venous leg ulcers: effect of a community nursing intervention on pain and healing. Nurs Stand. 2005 Sep 7-13;19(52):47-54. doi: 10.7748/ns2005.09.19.52.47.c3950. PMID: 16163986.
6. Nelson EA, Bell-Syer SE. Compression for preventing recurrence of venous ulcers. Cochrane Database Syst Rev. 2014 Sep 9;2014(9):CD002303. doi: 10.1002/14651858.CD002303.pub3. PMID: 25203307; PMCID: PMC7138196.
7. Hedayati N, Carson JG, Chi YW, Link D. Management of mixed arterial venous lower extremity ulceration: A review. Vasc Med. 2015 Oct;20(5):479-86. doi: 10.1177/1358863X15594683. Epub 2015 Jul 23. PMID: 26206851.
8. Asociación Española de Enfermería Vascular y Heridas. Guía de práctica clínica: Consenso sobre úlceras vasculares y pie diabético. Tercera edición. Madrid: AEEVH, 2017.
9. Murphy C, Atkin L, Swanson T, Tachi M, Tan YK, de Ceniga MV, et al. Defying hard-to-heal wounds with an early antibiofilm intervention strategy: wound hygiene. J Wound Care. 2020 Mar 1;29(Sup3b):S1-S26. doi: 10.12968/jowc.2020.29.Sup3b.S1. PMID: 32160083.
10. World Union of Wound Healing Societies (WUWHS). Principios de las mejores prácticas: La infección de las heridas en la práctica clínica. Consenso internacional. London: MEPLtd, 2008.
11. Williamson DA, Carter GP, Howden BP. Current and Emerging Topical Antibacterials and Antiseptics: Agents, Action, and Resistance Patterns. Clin Microbiol Rev. 2017 Jul;30(3):827-860. doi: 10.1128/CMR.00112-16. PMID: 28592405; PMCID: PMC5475228.
12. Serra R, Grande R, Buffone G, Molinari V, Perri P, Perri A, Amato B, Colosimo M, de Franciscis S. Extracellular matrix assessment of infected chronic venous leg ulcers: role of metalloproteinases and inflammatory cytokines. Int Wound J. 2016 Feb;13(1):53-8. doi: 10.1111/iwj.12225. Epub 2014 Feb 19. PMID: 24618232; PMCID: PMC7949975.
13. Marinel.lo RouraJ, Verdú Soriano J (Coord.). Conferencia nacional de consenso sobre las úlceras de la extremidad inferior (C.O.N.U.E.I.). Documento de consenso 2018. 2ª ed. Madrid: Ergon; 2018.
14. Hofman D, Moore K, Cooper R, Eagle M, Cooper S. Use of topical corticosteroids on chronic leg ulcers. J Wound Care. 2007 May;16(5):227-30. doi: 10.12968/jowc.2007.16.5.27047. PMID: 17552408.
15. O'Meara S, Cullum N, Nelson EA, Dumville JC. Compression for venous leg ulcers. Cochrane Database of Systematic Reviews 2012. doi: 10.1002/14651858.
16. EWMA. Management of patients with venous leg ulcers. Challenges and current best practice. Journal of Wound Care. 2016;25(6).
17. World Union of Wound Healing Societies (WUWHS). Principios de las mejores prácticas: Compresión en las úlceras venosas de las extremidades inferiores. Documento de consenso. Londres: MEP Ltd, 2008.
18. De Maeseneer MG, Kakkos SK, Aherne T, Baekgaard N, Black S, Blomgren L, et al. Editor's Choice - European Society for Vascular Surgery (ESVS) 2022 Clinical Practice Guidelines on the Management of Chronic Venous Disease of the Lower Limbs. Eur J Vasc Endovasc Surg. 2022 Feb;63(2):184-267. doi: 10.1016/j.ejvs.2021.12.024. Epub 2022 Jan 11. PMID: 35027279.
19. Beldon P. Compression therapy for venous leg ulcers: padding layer. Wounds Essentials 2012, Vol 1.
20. Protz K, Reich-Schupke S, Müller K, Augustin M, Hagenström K. Kompressionsverbände mit und ohne Unterpolsterung : Eine kontrollierte Beobachtungsstudie zu Kompressionsdruck und Tragekomfort [Compression bandages with and without padding : Observational controlled survey of pressure and comfort]. Hautarzt. 2018 Aug;69(8):653-661. German. doi: 10.1007/s00105-018-4167-9. PMID: 29696354.
21. Tormo Maicas V, Rochina IJ. Emulsión de ácido linoleico sobre la piel perilesional de úlceras venosas. Rev ROL Enf 2008; 31(4):266-272
22. Gohel MS, Heatley F, Liu X, Bradbury A, Bulbulia R, Cullum N, Epstein DM, Nyamekye I, Poskitt KR, Renton S, Warwick J, Davies AH; EVRA Trial Investigators. A Randomized Trial of Early Endovenous Ablation in Venous Ulceration. N Engl J Med. 2018 May 31;378(22):2105-2114. doi: 10.1056/NEJMoa1801214. Epub 2018 Apr 24. PMID: 29688123.
23. Wittens C, Davies AH, Bækgaard N, Broholm R, Cavezzi A, Chastanet S, et al. A. Editor's Choice - Management of Chronic Venous Disease: Clinical Practice Guidelines of the European Society for Vascular Surgery (ESVS). Eur J Vasc Endovasc Surg. 2015 Jun;49(6):678-737. doi: 10.1016/j.ejvs.2015.02.007. Epub 2015 Apr 25.
24. Estella F, Suarez E, Lozano B, Santamarta E, Saiz A, Rojas F, Rojas I, Blazquez M, Nader L, Sol J, Seijo F. Design and Application of Automated Algorithms for Diagnosis and Treatment Optimization in Neurodegenerative Diseases. Neuroinformatics. 2022 Mar 9. doi: 10.1007/s12021-022-09578-3. Epub ahead of print. PMID: 35262881.





